7.1. Alta de urgencias y seguimiento
Los Servicios de Urgencias, de común acuerdo con su Servicio de Alergia de referencia, deberían tener establecidas una serie de recomendaciones para darle a los pacientes que han sufrido una anafilaxia, al alta del centro.
Recomendaciones:
- Acudir de nuevo a urgencias si se reinician los síntomas.
- Mantener tratamiento con antiH1 y corticoides orales entre 3 y 5 días.
- Plan de gestión de una posible reacción futura que incluya la evitación del alérgeno si se conoce o se sospecha.
- Para la administración del auto inyector de adrenalina prescrito.
- Posteriormente, en la Unidad de Alergología se revisarán dichos planes con la orientación diagnóstica y se realizará el tratamiento personalizado3.
Todo paciente que ha sufrido un episodio de anafilaxia debe ser remitido de forma preferente a un especialista en alergología con la finalidad de establecer el diagnóstico etiológico, establecer el riesgo futuro y asegurar que el paciente, los padres y los cuidadores, en caso de niños, reciben las instrucciones para establecer las medidas de evitación adecuadas. El especialista, además, deberá supervisar la prescripción de adrenalina, entrenar al paciente y/o cuidadores en su administración, así como en el manejo de futuras reacciones. Deben hacerse revisiones regladas donde se verifiquen estos aspectos. Señalar también la relevancia de las asociaciones de pacientes que pueden ayudar a éste y a sus tutores o cuidadores a llevar a cabo estrategias preventivas para evitar recurrencias, incluyendo la evitación del alérgeno y el refuerzo sobre la autoadministración de adrenalina.
En las Unidades de Alergología el estudio de la anafilaxia se realiza en dos fases fundamentales:
- La evaluación histórica del paciente: a través bien de la historia clínica dirigida, o bien de los informes previos durante el desarrollo, tratamiento y evolución de la anafilaxia; determinar la presencia de cofactores en la reacción.
- Realización de las pruebas de diagnóstico para obtener evidencias del agente causal y del mecanismo implicado en la reacción anafiláctica.
7.2. Estudio Alergológico
7.2.1 Historia Clínica
El especialista en alergia llevará a cabo el estudio pertinente de acuerdo con la historia clínica detallada. Preferiblemente recogerá toda la información del informe de alta del centro donde haya sido atendido el paciente. Si es posible obtendrá los siguientes datos clínicos del episodio de anafilaxia: momento de la hora de la reacción, síntomas y signos pormenorizados y secuencia temporal, constantes (presión arterial, frecuencia cardiaca, frecuencia respiratoria, saturación de oxígeno) y exploración física detallada (cutánea, respiratoria, cardiovascular y neurológica).
Se recogerá el tratamiento administrado durante la reacción y los valores analíticos del paciente, principalmente de los marcadores de anafilaxia (triptasa e histamina).
En la anamnesis debe preguntarse por las causas más frecuentes de anafilaxia:
- Alimento implicado.
- Consumo de medicación perireacción (antes y después de la reacción).
- Picadura de insecto.
- Tratamiento con inmunoterapia o tratamientos biológicos.
- Se recogerá si ha sufrido episodios previos, cuántos han sido, sus características y el tratamiento recibido.
- Se indagará acerca del entorno a la reacción que hayan podido actuar cómo posibles factores coadyuvantes (ejercicio, estrés, calor, menstruación, toma de antiinflamatorios no esteroideos).
7.2.2 Pruebas de Alergia
El estudio alergológico se debe realizar a partir de las dos semanas del episodio de anafilaxia, por la posible depleción transitoria de IgE específica durante la reacción, en su unión con el alérgeno. Debe incluir la realización de pruebas cutáneas frente a los alérgenos potencialmente implicados en el cuadro clínico y de los que se tengan extractos estandarizados. Si son positivos en lectura inmediata indican la existencia de un anticuerpo de clase IgE frente al alérgeno. Son muy específicos en las reacciones de hipersensibilidad tipo I, mediada por este anticuerpo, con clínica inmediata, alimentos, látex, agentes antineoplásicos (platinos), antibióticos betalactámicos, anestésicos generales y veneno de avispas y abejas. En caso de que la historia clínica no haga sospechar ningún alérgeno, se recomienda una batería estándar de alimentos, adecuada a los alérgenos más prevalentes en las diferentes zonas geográficas. Dicha batería podría incluir frutos secos y otros alimentos vegetales como frutas, semillas y panalérgenos comunes (LTP, profilina y tropomiosina), látex, galactosa-alfa 1-3 galactosa (alfa-gal) y Anisakis simplex.
Se realizará la determinación de anticuerpos de clase IgE específica frente a los alérgenos asociados a la reacción y frente a los que se consideren oportuno, de acuerdo con cada caso. Otras pruebas complementarias como la prueba de activación de basófilos mediante citometría de flujo (BAT) o la estimulación celular mediante antígeno pueden ser de utilidad para el diagnóstico etiológico, pero no están disponibles en todos los Servicios de Alergología. Igualmente, podrán ser necesarias las pruebas de exposición para evaluar la tolerancia a diferentes alérgenos.
La determinación de IgE específica en suero frente a alérgenos completos, así como frente a las proteínas aisladas de los alérgenos (diagnóstico molecular), con la plataforma que disponga cada centro (mono o multiplex). El diagnóstico molecular ha mejorado de forma notable el diagnóstico etiológico de anafilaxia, y, por lo tanto, la posibilidad de establecer estrategias preventivas de evitación más precisas y eficaces. En ocasiones será necesario realizar pruebas de exposición para confirmar el diagnóstico o, en la mayoría de las ocasiones, para confirmar la tolerancia a otros agentes, que permitirán al paciente tener una alternativa a los fármacos o alimentos a los que ha presentado la reacción.
Se debe reevaluar la evolución de las cifras de triptasa sérica basal y comparar con los niveles que se hayan podido medir en la fase aguda de la reacción (ver capítulo 4.4).
Igualmente se tiene que reevaluar al paciente teniendo en cuenta los posibles diagnósticos diferenciales, en caso de que no se pueda establecer una causa. Se evaluarán los posibles cofactores de la reacción para su evitación, junto con el alérgeno.
En aquellos casos que sea posible se instaurará un tratamiento con inmunoterapia como opción terapéutica etiológica.
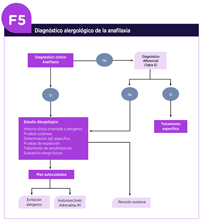
El especialista repasará los planes personalizados de actuación frente a un posible nuevo episodio, en lo referente a los autocuidados del paciente y su entorno, y la gestión de las enfermedades concomitantes, asma, dermatitis atópica o rinoconjuntivitis. En la Figura 5 se muestra un algoritmo de actuación frente a un paciente con anafilaxia en la Consulta de Alergología.
En los casos de anafilaxia en los que no se pueda establecer un agente causal (anafilaxia idiopática), se debe descartar la existencia de una mastocitosis o síndrome de activación mastocitaria, en particular si el estudio alergológico es negativo o cuando se trata de una anafilaxia asociada a la picadura de himenópteros o insectos136,137. Una concentración elevada de triptasa puede diagnosticar una mastocitosis sistémica, si bien los síndromes de activación mastocitaria pueden tener niveles normales basales de triptasa131,138.
7.3. Notificación de la reacción (látex, inmunoterapia, fármacos), declaración voluntaria
Las reacciones adversas causadas por medicamentos (incluyendo agentes para el diagnóstico, prevención y tratamiento) que incluyan una reacción anafiláctica deben ser comunicados a la Agencia Española del Medicamento, mediante la utilización de la tarjeta amarilla del Sistema Español de Farmacovigilancia (Ver enlace).
Para obtener información respecto a medidas preventivas o la posibilidad de notificar las reacciones anafilácticas (látex, inmunoterapia, himenópteros) se recomienda consultar las páginas web de la SEAIC (www.seaic.org) y de la SEICAP (www.seicap.es).
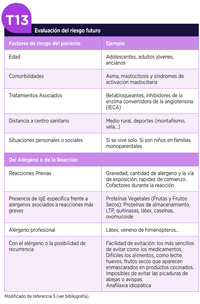
7.4. Evaluación del riesgo del paciente
El alergólogo, tras la historia clínica y la realización del estudio pertinente, debe establecer el riesgo futuro de una anafilaxia teniendo en cuenta diversos factores, que se recogen en la Tabla 13 139. En el caso de la anafilaxia por alimentos es interesante tener en cuenta la dificultad en su evitación dependiendo de su consumo en cada país o región139.
7.5. Prescripción de autoinyector de adrenalina
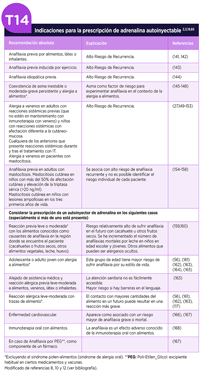
Los pacientes con riesgo de reacciones de anafilaxia deben llevar consigo autoinyectores de adrenalina, con el fin de poder utilizarlos en caso de sufrir una reacción107. Utilizados precozmente, se ha descrito una menor necesidad de otros tratamientos (corticoides, antihistamínicos, broncodilatadores inhalados), así como una disminución de la necesidad de hospitalización para el control del episodio108. Hay seis indicaciones absolutas para este tipo de prescripción, así como otras cuatro en las que también se aconseja su prescripción según consensos de expertos85 (Tabla 14).
En la actualidad, hay disponibles tres tipos de dosificación en autoinyectables: 0,15 y 0,30 mg y 0,5 mg. Para niños de 7,5 a 25 kg es razonable la prescripción de la dosis de 0,15 y para mayores de 25 kg la de 0,3 mg (140), y adultos de más de 30 kg la dosis de 0,3 a 0,5 mg , según dosis aconsejada por peso de (0,1 mg/10 kg), hasta 0,5 mg.
En la página de la Sociedad Española de Alergología e Inmunología Clínica Clínica (SEAIC) se dispone de videos para la utilización de adrenalina autoinyectable, tanto para auto inyección (Ver vídeo), como para la administración a niños y bebés (Ver vídeo).
En el caso de anafilaxia por fármacos no está indicado la prescripción de AAI, salvo en el caso de anafilaxia por Polientilenglicol (PEG), que según algunos autores sí podría estar indicada la prescripción, al ser un excipiente presente en muchos medicamentos y ser muy difícil la evitación169.
No hay datos concluyentes que ayuden a decidir el número de autoinyectores que debe llevar un paciente, dependiendo de publicaciones3,82,107,170–172. Un metaanálisis que evalúa 25.000 episodios de anafilaxia, estima que en 1 de cada 10 anafilaxias se administra una segunda dosis de adrenalina. Los autores de dicho artículo concluyen que una sola dosis de adrenalina puede ser insuficiente por varias razones: progresión de la reacción; dosis inferior a la necesaria (las guías internacionales recomiendan que los adolescentes y adultos reciban 0,5 mg de adrenalina, pero para la mayoría de los dispositivos la dosis más alta disponible es de 0,3 mg); administración incorrecta; administración subcutánea, que se asocia con un inicio de acción mas lento; administración retrasada; y reacción bifásica82.
Por otra parte, en un artículo de coste-efectividad realizado en Reino Unido se concluye que, prescribir rutinariamente a todos los pacientes con alergia al cacahuete 2 dispositivos de adrenalina autoinyectable no es rentable con el coste actual de estos dispositivos en comparación con un enfoque estratificado por riesgo, a menos que la necesidad de una segunda dosis de adrenalina con anafilaxia exceda el 25%. Su recomendación es prescribir un solo autoinyector en ausencia de factores de riesgo adicionales, que aumenten la probabilidad de requerir un segundo dispositivo133. Sin embargo, este artículo sólo recoge una situación específica que es la alergia a un alimento y no puede extrapolarse a todas las situaciones.
Por lo tanto, se dan una serie de argumentos a favor y en contra para prescribir uno o dos autoinyectores de adrenalina, según autores y recomendaciones de sociedades científicas y agencias reguladoras 3,82,173,174. En esta guía las indicaciones absolutas para prescribir un segundo autoinyector se recogen en la Tabla 15.
El paciente que ha precisado la utilización de un autoinyector de adrenalina debe acudir a una Unidad de Urgencias médicas para ser evaluado139. Los profesionales sanitarios, además de tener un correcto reconocimiento y manejo de la anafilaxia, deben conocer la utilización de este tipo de sistema de autoinyección88,112. Además, es aconsejable un entrenamiento regular de pacientes, familiares o personas que convivan con el paciente, así como de padres, cuidadores y profesores, en el caso de niños114–116.
7.6. Puntos clave para el manejo a medio-largo plazo de la anafilaxia por el alergólogo
- Identificación de los factores desencadenantes:
- Anamnesis detallada.
- Pruebas confirmatorias in vivo e in vitro.
- Plan de acción por escrito; hacer que el paciente o el cuidador "enseñe" cuándo administrar la adrenalina y los medicamentos de emergencia.
- Disponibilidad de autoinyector de adrenalina al alta tras una reacción de anafilaxia. Existen en la actualidad códigos QR donde se puede descargar toda la información médica necesaria para llevarla en una pulsera, llavero u otro utensilio.
- Gestión de los factores de riesgo de mortalidad: p. ej. asma y enfermedades cardiovasculares mal controladas, comportamiento de riesgo, nihilismo sobre los peligros de la anafilaxia.
- Recomendación de llevar siempre un teléfono móvil, especialmente en casos como la anafilaxia inducida por el ejercicio.
- Prevención de la recurrencia:
- Evitación y/o inmunoterapia y/o desensibilización de alérgenos.
- Alerta de identificación médica: p. ej. pulsera o tarjeta en la cartera.
- Registrar en la historia clínica electrónica o en papel la(s) sospecha(s) de desencadenante(s).
- Educación y formación sobre la anafilaxia.
- Impulsar medidas de salud pública, p.ej. mejorar el etiquetado de los alimentos.
- Seguimiento/revisión de la/s causa/s original/es de la anafilaxia.
*Tomado de la referencia 2
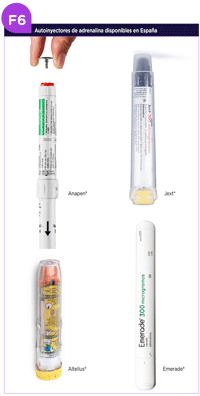
Existen diferentes tipos de autoinyectores, en España están comercializados cuatro dispositivos, con presentaciones de 150, 300 o 500 mcg. Su administración es muy similar, con un mecanismo que se acciona por presión o por pulsación. En la Figura 6 se muestran los autoinyectores de adrenalina disponibles y su administración.
A continuación se pueden visualizar las distintas vías de administración de las jeringas mencionadas:
Anapen (Ver Vídeo)
Jext (Ver Vídeo)
Altellus (Ver Enlace)
Emerade (Ver Vídeo)